Нии глазных болезней рамн отделение катаракта профессор минаев
Болезнь глаз
Недостаток знаний зачастую приводит к заблуждениям: так появляются мифы. В свою очередь, мифы о болезнях препятствуют их излечению, а это уже путь в руки мошенников. Опровергнуть некоторые мифы нам поможет основатель и главный врач научно-практического Центра восстановления зрения, руководитель отдела научного поиска новых методов лечения в офтальмологии НИИ глазных болезней РАМН, член Американской Академии офтальмологии, член Европейского общества катарактальных и рефракционных хирургов, д.м.н. Наим Юсеф.
Миф 1. На глазу наросла пленка
Таково главное заблуждение пациентов, страдающих этим заболеванием. Катаракта - это не пленка, а помутнение хрусталика - природной живой линзы, расположенной внутри глаза - под радужной оболочкой. Ощущение пленки, сквозь которую смотрит больной, слепого пятна в глазу, которое хочется протереть, - это следствие того, что помутневший хрусталик затрудняет поступление света в сетчатку глаза.
Изначально в эмбрионе человека хрусталик закладывается из тех же клеток, что и кожа, волосы, ногти. Но с возрастом и вследствие процессов естественного старения средние слои природной линзы утолщаются, нарушается соотношение основных компонентов - воды, белков и микроэлементов - и хрусталик мутнеет.
Миф 2. Катаракта - болезнь пожилых
Увы, это не так. Она может появиться в любом возрасте: как осложнение хронического заболевания, например, сахарного диабета как следствие интоксикации: нафталиновой, тринитротолуоловой облучения, приема некоторых лекарственных препаратов или в результате неправильно сделанных операций на глаза.
Встречается даже детская катаракта - врожденная или посттравматическая. Большое влияние на возникновение катаракты оказывают неблагоприятная экологическая обстановка и генетическая предрасположенность человека: есть и 90-летние старики, проживающие в деревнях и небольших городках - а катаракты у них, что называется, ни в одном глазу.
Миф 3. Капли от катаракты
Найти лекарство от катаракты человечество пытается еще со времен Гиппократа.
Я уж не говорю о мошенниках, которые, представляясь сотрудниками ведущих клиник, в том числе и нашей, предлагают средства, излечивающие катаракту. Например, набор витаминов, или чудодейственные эликсиры из заряженной воды. И дают гарантию на свой товар: если через месяц катаракта не выйдет из глаза в виде серенькой пленочки, приходите к нам, в центр - мы вам поможем.
Причина катаракты - помутнение хрусталика это еще в 1605 году объяснил французский врач Браско, но большинство людей, на радость шарлатанам, до сих пор верит в пленки. Запомните, излечиться от катаракты и восстановить потерянное зрение можно единственным способом - с помощью операции. Зато, в отличие, например, от глаукомы, это заболевание полностью излечимо.
Миф 4. Кровь, скальпель, швы&hellip
Такое представление об операциях - вчерашний день. Глазные операции сейчас усовершенствованы до такой степени, что их, если нет сопутствующих заболеваний, можно проводить даже амбулаторно.
Для сравнения: операции по поводу катаракты начали делать еще во времена фараонов, но достичь приемлемых результатов удалось лишь около 300 лет назад. В XIX веке операция проходила так: хирург бронзовой иглой топил помутневший хрусталик на глазное дно. В 70-х годах прошлого века благодаря созданию современных микрохирургических инструментов, биологически инертных материалов и искусственных хрусталиков в хирургии катаракты произошла революция.
И если вначале мутный хрусталик извлекали из глаза вместе с его капсулой, то впоследствии капсулу научились сохранять и вживлять в нее искусственный хрусталик. Эта операция получила название экстракапсулярной экстракции катаракты, ее и сегодня проводят в большинстве офтальмологических клиник.
Однако во всех развитых странах сейчас применяется более современный метод - факоэмульсификация, это бесшовная технология. Старая методика - экстракапсулярная экстракция катаракты - требует довольно большого разреза в 12-15 мм и, следовательно, наложения швов, которые могут разойтись даже при небольшом напряжении. Кроме того, швы - ворота для инфекции в послеоперационном периоде, возникает угроза воспаления глаза.
При факоэмульсификации все манипуляции - извлечение мутного хрусталика и вживление нового - проводятся через микроразрез - точечный прокол в 2-3 мм. При помощи ультразвукового зонда - это одна методика, или высокоскоростной струи жидкости - более современная методика - мы дробим хрусталик на мелкие частички, отсасываем их и через тот же микроразрез с помощью специального шприца-инжектора, затем вводим мягкий искусственный хрусталик - линзу, свернутую в трубочку. В капсуле линза расправляется и становится на свое место.
Современные хрусталики подбираются для каждого пациента строго индивидуально с помощью компьютерной программы. Они подобны живому хрусталику человека: не только помогают видеть, но и защищают сетчатку от негативного воздействия ультрафиолетового излучения. Операция длится всего 8 минут, для сравнения, по старой методике - 40 минут.
При этом пациент не испытывает боли. Для анестезии достаточно глазных капель - инъекции не требуются. Осложнений практически не возникает, а для восстановления полной трудоспособности требуется всего лишь 10 дней. Такие послеоперационные мероприятия, как наблюдение у хирурга, закапывание капель, занимают 2 недели, а раньше это бы заняло 5-8 месяцев. И, что немаловажно, состояние прооперированного глаза после факоэмульсификации соответствует состоянию здорового глаза.
Сахарный диабет, гипертония, ишемическая болезнь сердца, кардиосклероз и возраст, то есть все противопоказания для операции с большим разрезом, при факоэмульсификации сведены к минимуму. Обычно даже пациентам с каким-то основным заболеванием хватает предоперационной подготовки: нормализуется артериальное давление у больных гипертонией, назначается лечение больным хроническим бронхитом и астмой для устранения кашля и приступов удушья, а при диабете устанавливается контроль сахара в крови.
Миф 5. Катаракта возвращается
Частично согласен. Бывает, что через несколько лет после экстракапсулярной экстракции катаракты на прооперированном глазу снова возникает уже так называемая вторичная катаракта. А если у больного изначально была заднекапсулярная катаракта, да к тому же присутствует диабет, то после обычной операции вероятность вторичной катаракты для него очень высока.
При вторичной катаракте мутнеет задняя капсула хрусталика, а не сам искусственный хрусталик - он не может помутнеть, если не было серьезного воспалительного процесса. Жалобы те же: снижение остроты зрения, появление тумана. Задняя капсула - это то, что после операции остается от родного хрусталика, поскольку капсульную сумку, в которой он находится, не удаляют полностью, вскрывают только переднюю капсулу - она служит диафрагмой между задним отрезком глаза и передним.
Вторичная катаракта лечится амбулаторно - лазерным лучом в задней капсуле проделывают оптическое окно по диаметру зрачка, и человек опять видит. Увы, потом это окошко может затягиваться, и процедуру приходится повторять. Сколько времени продлится прозрение - зависит от обменных процессов в организме: с возрастом они замедляются. Это зависит еще и от врача, насколько качественно он провел процедуру. Повторную полостную операцию в таких случаях не делают, особенно если сохраняется остаточная зрительная функция и глаз не болит.
Если прооперирован только один глаз и на нем возникла вторичная катаракта, то второй глаз при наличии катаракты рекомендуется оперировать щадящим методом, с установкой мягкого хрусталика - в этом случае вторичная катаракта не возникает.
Еще один плюс новой технологии восстановления хрусталика - это возможность делать операцию независимо от степени вызревания катаракты. Для операции методом традиционной экстракции с разрезом и со швом требовалось время, когда катаракта созреет, и лишь после этого можно было приступать к оперативному разрешению проблемы.
Думаю, теперь многим читателям станет понятно, что катаракта - это не приговор, а всего лишь весомый повод для обращения за врачебной помощью!
Автор статьи: Лариса КЛЕЦОВА
Мы лечим и оперируем:
- ожоги глаз - разработанные и применяемые в отделении методы медикаментозного и хирургического лечения ожогов глаз направлены на все звенья патогенеза ожоговой болезни глаз с учётом степени тяжести ожога и стадий ожогового процесса, что позволяет во всех случаях повысить или восстановить зрение, утерянное вследствие ожога
- симблефарон (анкилосимблефарон) - сращение век с глазным яблоком и между собой
- рубцовая деформация век после ожогов и травм
- выворот век и заворот век - возрастные, паралитические, спастические, рубцовые, после ожогов и травм
- отсутствие ресниц или трихиаз (неправильный рост ресниц)
- блефарохалязис - возрастные изменения кожи век (мешки)
- лагофтальм - несмыкание глазной щели
- бельмо роговицы ожоговой и другой этиологии
- эпителиально-эндотелиальная (буллезная, отечная) кератопатия
- вторичная послеожоговая и другие виды рефрактерных глауком
- анофтальм, деформация, отсутствие, укорочение конъюнктивальной полости, не позволяющая носить косметический глазной протез
- птоз - опущение верхнего века
- патология слезных путей (дакриоцистит выворот, заворот, заращение слезных точек синдром сухого глаза тяжелой и особо тяжелой степени)
- глазной пемфигус (острая стадия и исход заболевания)
Отдел является единственным в мире специализированным отделением по лечению ожогов глаз и их последствий, пластической офтальмохирургии и кератопротезированию. Отделение является Всеукраинским глазным ожоговым центром.
ФГБНУ «НИИ глазных болезней» был образован в 1973 году Постановлением Совета Министров СССР как Всесоюзный научно-исследовательский институт глазных болезней Министерства здравоохранения СССР.
С 1990 года институт входит в состав отделения клинической медицины Российской академии медицинских наук.
Первым директором института был академик РАМН, профессор М.М.Краснов (1929-2006). Вместе с М.М. Красновым значительный вклад в организацию и становление института внесли Б.Н.Алексеев (1925-2004 ), О.В. Груша (1930-2006), а также А.А.Каспаров и И.А.Мустаев.
С декабря 2001 года институтом руководит ученик М.М.Краснова, академик РАН, профессор С.Э.Аветисов.

Основная деятельность института заключаются в разработке новых методов диагностики, лечения и профилактики различных глазных заболеваний, трансляции новых технологий в клиническую практику, подготовке научных кадров, обучении и повышении квалификации врачей-офтальмологов России и стран ближнего зарубежья. ФГБУ «НИИ глазных болезней» РАМН оснащен необходимым оборудованием на уровне мировых стандартов, позволяющим выполнять научные и клинические исследования на современном уровне.
В настоящее время в институте работает 506 сотрудников. В клинических подразделениях трудятся 73 врача, из которых 42 имеют высшую врачебную категорию, а 11 – являются кандидатами медицинских наук. В 11 научных подразделениях работают 115 научных сотрудников, среди которых 1 академик РАМН, 23 доктора медицинских наук (из них 8 профессоров), 61 кандидат медицинских наук.
Научные исследования института соответствуют основным мировым тенденциям развития офтальмологической науки.
Адрес: 119021, Москва,ул. Россолимо, 11 корпус А и Б
Источники:
, ,
Следующие больницы:
23 ноября 2024 года
Комментариев пока нет!

 Скорая офтальмологическая помощь курск
Скорая офтальмологическая помощь курск 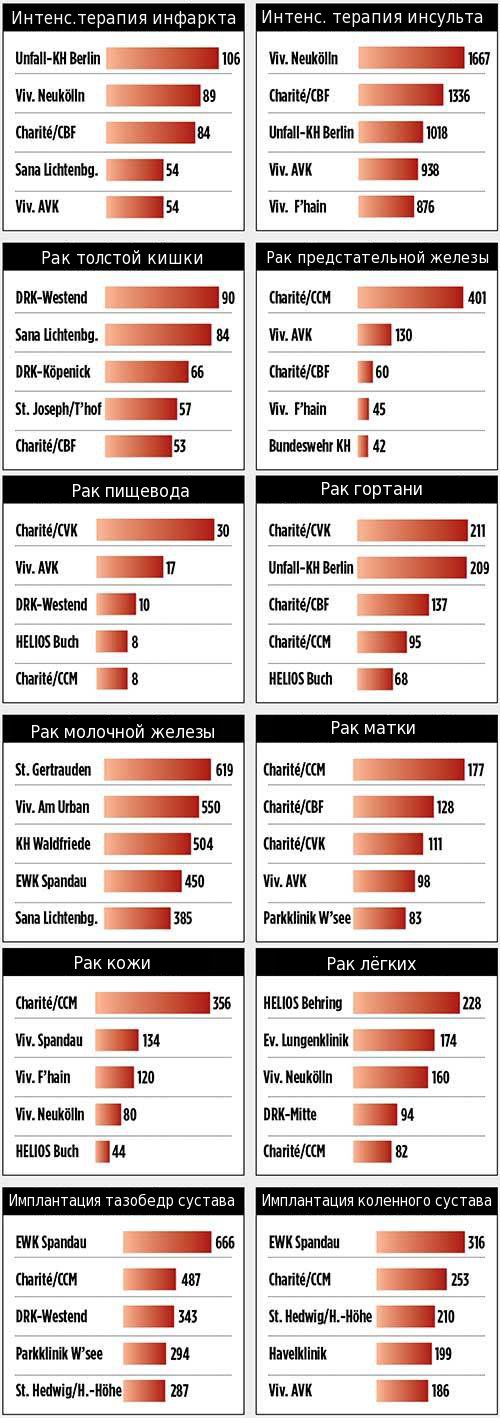 Рейтинг больниц по онкологии
Рейтинг больниц по онкологии  Онкологическая больница г абакана
Онкологическая больница г абакана  Онкологический центр на базе поликлиники 50 в уфе
Онкологический центр на базе поликлиники 50 в уфе  Ростовский онко офтальмологический центр
Ростовский онко офтальмологический центр 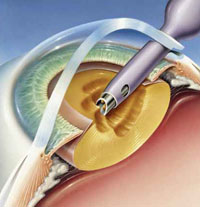 Стоимость операции катаракты в нии
Стоимость операции катаракты в нии  Полтава клиника лечения катаракты адрес
Полтава клиника лечения катаракты адрес  Анненки онкология врачи
Анненки онкология врачи